Sağlık Bakanlığı'ndan Maymun Çiçeği (MPOX) rehberi! Nasıl bulaşıyor, semptomlar neler?
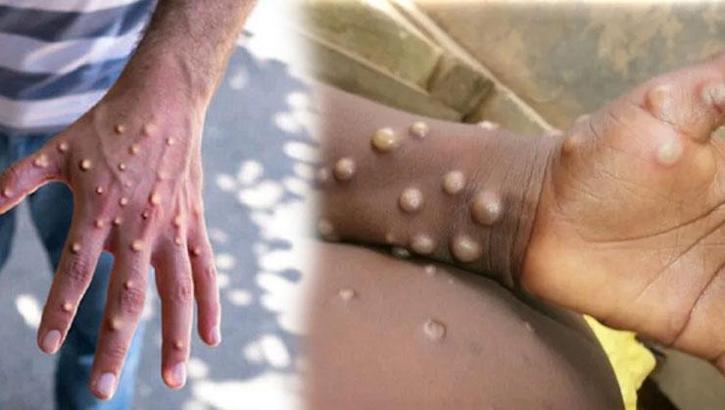
Sağlık Bakanlığı'ndan yapılan açıklamada, "Bakanlığımız tarafından 2024 yılı M-Çiçeği (MPOX) Rehberi yayımlandı" denildi. Rehberde hastalığın bulaşma yolları, belirtileri, vaka ile temas durumunda ne yapılması gerektiği ve tedavi yöntemleri detaylı bir şekilde anlatıldı.
Sağlık Bakanlığı, Dünya Sağlık Örgütü'nün acil durum ilan ettiği Maymun Çiçeği (MPOX) ile ilgili rehber yayınladı. Rehberde, virüsün bulaşma yolları, belirtileri, vaka ile temas durumunda ne yapılması gerektiği ve tedavi yöntemleri ile bilgiler yer aldı.
NASIL BULAŞIYOR?
Sağlık Bakanlığı'nın yayınladığı rehberde hastalığın temasla bulaştığı vurgulandı. "İnsandan insana bulaşmada uzun süreli yakın ten tene temas önemlidir. Enfekte kişinin sekresyonları (cinsel çıktılar dahil) ile direkt temas (lezyonlarla temas edecek şekilde sarılma, masaj, cinsel temas gibi), cilt lezyonları ile bütünlüğü bozulmuş deri veya mukozalarla (göz, burun, ağız mukozaları gibi) doğrudan temas veya yakın zamanda cilt lezyonlarından kontamine olmuş nesnelerle (yatak çarşafı, havlu vb.) yakın temas diğer bulaş yollarıdır. Bu tür temas genel olarak aynı evi paylaşan kişilerde, kapalı ortamlarda çok uzun süre yakın mesafede bulunanlarda ve enfekte kişiyle kişisel koruyucu ekipman kullanmadan temas eden sağlık çalışanlarında risk oluşturur.
Enfekte anneden bebeğe plasenta yoluyla geçiş vaka sunumu şeklinde bildirilmiştir.Bu durumda doğumda ve doğumdan hemen sonra yenidoğanda doğuştan M-Çiçeği bulguları olabilir. Annede aktif enfeksiyon varlığında yenidoğan bebeğe yakın temas ile de geçiş olabilir. Bugüne kadar bildirilmiş en uzun bulaşma zinciri altı-dokuz kişidir" bilgileri yer aldı.
BELİRTİLERİ NELERDİR?
M-Çiçeğinin kuluçka süresi, riskli temastan semptomların başlangıcına kadar olan süre, genellikle 6-14 gün olmakla birlikte 1-21 gün arasında değişebilir. Bir hayvan ısırığı veya tırmalaması öyküsü olan kişiler, dokunsal/temasla maruziyete sahip olanlardan daha kısa bir kuluçka süresine (13'e karşı 9 gün) sahip olabilir.
Klinik seyir:
• Klinik tablo; ateş, yoğun baş ağrısı, lenfadenopati (lenf düğümlerinin büyümesi), sırt ağrısı, miyalji (kas ağrıları) ve yoğun halsizlik ile başlar. Bu bulgular ilk 5 gün ön plandadır.
• Lenfadenopati gelişimi ayırıcı tanıda yer alabilecek suçiçeği, kızamık ve çiçek hastalığında bu kadar ön planda olmadığından M-Çiçeği için tanıyı destekleyici bulgu olarak kabul edilebilir.
• Deri döküntüsü genellikle ateşin ortaya çıkmasından sonraki 1-3 gün içinde başlar. Döküntü, gövdeden ziyade yüz ve ekstremitelerde yoğunlaşma eğilimindedir. Yüzü (vakaların %95'inde), avuçları ve ayak tabanlarını (vakaların %75'inde) etkiler. Ayrıca oral mukoza (vakaların %70'inde), genital bölge (%30) ve konjonktiva (%20) ile kornea da etkilenir. Döküntü, maküllerden (düz tabanlı lezyonlar) papüllere (hafifçe kabarık sert lezyonlar), veziküllere (berrak sıvı ile dolu lezyonlar), püstüllere (sarımsı sıvı ile dolu lezyonlar) ve kuruyup dökülen kabuklara doğru gelişir. Lezyonların sayısı birkaç adet ile birkaç bin adet arasında değişebilir. Şiddetli vakalarda lezyonlar geniş deri alanlarının soyulmasına neden olacak şekilde birleşebilir.
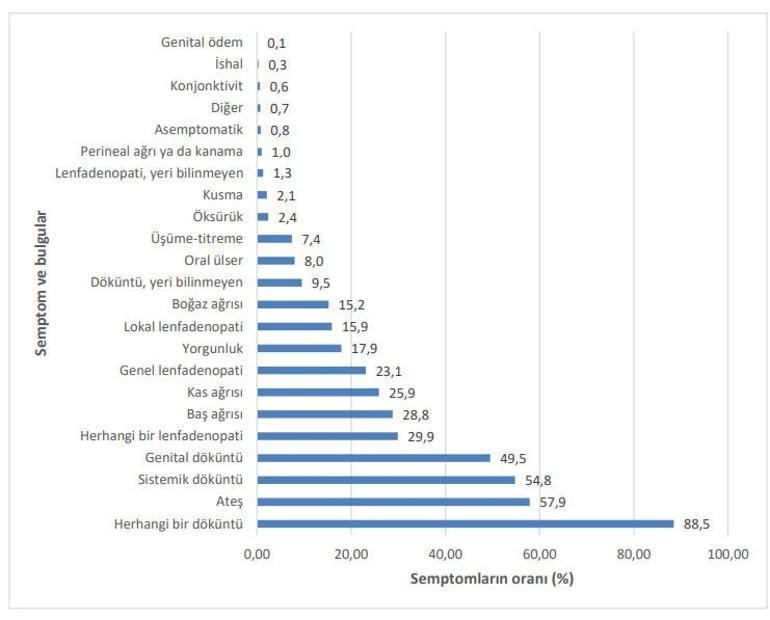
• Semptomların dağılımı (36.506 hastada) aşağıdaki şekilde gösterilmiştir. Şekilde "sistemik döküntü", mukozal ve genital döküntüler haricindeki vücuttaki döküntüleri ifade etmektedir. Herhangi bir döküntü ise bir ya da birden fazla döküntü türünü (sistemik, oral, genital veya yeri bilinmeyen) ifade etmektedir. Herhangi bir lenfadenopati, genel ya da lokal lenfadenopatiyi ifade etmektedir. Semptom bilgileri, Ocak 2022'den itibaren bilgilerin mevcut olduğu tüm vakalar için gösterilmiştir.
M-Çiçeği, genellikle 2-4 hafta süren semptomları olan kendi kendini sınırlayan bir hastalıktır. Şiddetli vakalar çocukluk çağında daha sıktır. Temastaki virüs yükünün yüksekliği, kişinin altta yatan hastalıkları klinik tablonun daha ağır seyrine neden olabilir. Çiçek hastalığı eradike edilene kadar uygulanmış olan çiçek aşıları M-Çiçeği hastalığına karşı da koruma sağlamaktadır. Ülkemizde 1980 yılına kadar çiçek aşısı rutin olarak uygulanmıştır. 1980 yılından önce doğanlar çiçek aşıları var ise M-Çiçeğine karşı belirli bir oranda korunmaktadırlar. M-Çiçeği hastalığı komplikasyonları arasında sekonder enfeksiyonlar, bronkopnömoni, sepsis, ensefalit ve görme kaybıyla sonuçlanan kornea enfeksiyonu sayılabilir. Klinik tablonun asemptomatik seyredip seyretmediği bilinmemektedir. Ayırıcı tanıda, suçiçeği, herpes simpleks virüsü, çiçek hastalığı (eradike edilmiştir) ve diğer çiçek virüslerinin neden olduğu hastalıklar (tanapox, orf, sığır stomatiti) düşünülmelidir.
TANI
Göz önünde bulundurulması gereken ayırıcı tanılar; suçiçeği, kızamık, bakteriyel cilt enfeksiyonları, uyuz, sifiliz ve ilaca bağlı alerjiler gibi diğer döküntülü hastalıkları içerir. Döküntü öncesindeki lenfadenopati M-Çiçeğini; suçiçeği, kızamık ve çiçek hastalığından ayırt etmek için klinik bir özellik olabilir.
M-Çiçeğinden şüpheleniliyorsa, cilt lezyonlarından – vezikülün üst kabuğu veya veziküllerden ve püstüllerden gelen sıvıdan ve kuru kabuklardan elde edilen örneklerin PCR çalışması ile tanı kesinleştirilir.
M-Çiçeği virüsünün doğrulanması örneğin kaynağına ve kalitesine bağlıdır. Bu nedenle alınan örnekler ulusal ve uluslararası gerekliliklere uygun olarak paketlenmeli ve gönderilmelidir. Polimeraz zincir reaksiyonu (PCR), doğruluğu ve duyarlılığı göz önüne alındığında tercih edilen
laboratuvar testidir. Diğer tanısal testler arasında virüs izolasyonu (memeli hücre kültürlerinde), elektron
mikroskobu, ELISA ve immünofloresan antikor testi vardır (CDC ELISA IgM ve IgG testi geliştirmiştir). Bu testler klinik değerlendirmede fikir verici olabilir ancak kesin tanı için kullanılmamalıdır.
Orthopoxvirüsler serolojik olarak çapraz reaksiyon gösterdiğinden, antijen ve antikor saptama yöntemleri M-Çiçeğine özgü doğrulama sağlamaz. Bu nedenle kaynakların sınırlı olduğu durumlarda tanı veya vaka incelemesi için seroloji ve antijen saptama yöntemleri önerilmez.
Ayrıca çiçek hastalığı eradikasyonu öncesinde aşılanmış olanlarda aşı yanıtı nedeniyle seroloji çalışması önerilmez.
Test sonuçlarını yorumlamak için aşağıdaki bilgilere ihtiyaç duyulur:
a) ateşin başlangıç tarihi,
b) döküntünün başlangıç tarihi,
c) örneğin alındığı tarih,
d) bireyin mevcut durumu (döküntü aşaması),
e) doğum tarihi ve
f) kişinin immün durumu.
TEDAVİ
Kesin olmamakla birlikte bazı antivirallerin (tekovirimat, brinsidofovir, sidofovir) MÇiçeğinde etkili olabileceği belirtilmektedir. Randomize kontrollü çalışmalarda mevcut ajanların etkisi gösterilmemiştir ancak gerçek hayattaki olgu kontrol çalışmalarında anektodal olarak fayda sağladığına dair veriler bulunmaktadır.
M-Çiçeği için semptomları hafifletmek, komplikasyonları yönetmek ve uzun vadeli sekelleri önlemek için klinik bakım ve destekleyici tedavi verilmelidir. Lezyon bölgesine göre sıcak su banyoları, ağrı kesiciler, laksatifler, orofaringeal antiinflamatuarlar ve ağrı kesiciler gerektiğinde kullanılabilir. Ağır palyasyonu hastalık yönetiminin temel hedefidir. Sekonder bakteriyel enfeksiyonlar etkene özgü ve uygun şekilde tedavi edilmelidir. Takip sırasında nadiren ensefalit, miyokardit gibi durumlar gözlenebilir. Bunların tedavisinde olgu bazlı değerlendirme yapılması önerilir.
AŞI
Çiçek hastalığına karşı aşının rutin uygulandığı dönemde çiçek aşısıyla aşılananlarda, çiçek aşısının M-Çiçeğini önlemede yaklaşık %85 oranında etkili olduğu gözlemsel birkaç çalışmayla kanıtlanmıştır. Bu nedenle daha önce çiçek aşısı olanlar hastalığı daha hafif geçirebilir ya da hastalıktan korunabilirler.
Çiçek hastalığına karşı önceden aşı yapıldığının göstergesi olarak ön kol üst kısmındaki aşı izi kabul edilebilir. Artık günümüzde çiçek aşıları klinik kullanıma sunulmuş durumda değildir. Modifiye edilmiş atenüe aşı virüsüne (Ankara suşu) dayalı yeni bir aşı, 2019'da M-Çiçeğinin önlenmesi amacı ile ABD Gıda ve İlaç Ajansı (FDA) ve Avrupa İlaç Ajansından (EMA) kullanım onayı almıştır. Bununla birlikte aşı kısıtlı olarak ulaşılabilir durumdadır. Klinik kullanımı iki doz (deri altına) şeklindedir.
 “Multipl miyelom kontrol altına alınabiliyor’
“Multipl miyelom kontrol altına alınabiliyor’ ‘Öğle yemeğinden sonra kafein, yatmadan önce nikotin almayın’
‘Öğle yemeğinden sonra kafein, yatmadan önce nikotin almayın’ 'Göz sağlığını tehdit eden sahte güneş gözlükleri katarakt nedeni'
'Göz sağlığını tehdit eden sahte güneş gözlükleri katarakt nedeni' Ramazan'da mide bulantısı ve karın ağrısını hafife almayın! Uzman isimden 3 içecekle ilgili kritik uyarı
Ramazan'da mide bulantısı ve karın ağrısını hafife almayın! Uzman isimden 3 içecekle ilgili kritik uyarı 'Ramazanda mide sağlığına dikkat edilmeli'
'Ramazanda mide sağlığına dikkat edilmeli'




